Respuestas cortesía de @ocularistweet y Aída Navarro
Índice de contenidos
Preguntas propias
Se trata de las preguntas del examen que caen directamente dentro del ámbito de la oftalmología.
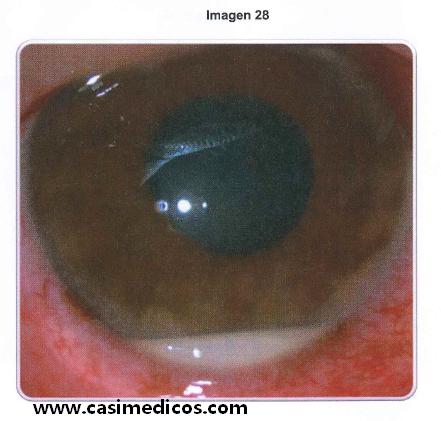
Pregunta 28
Hombre de 40 años que consulta por visión borrosa, dolor y ojo rojo derecho de 3 días de evolución. La exploración biomicroscópica se muestra en la imagen. La presión intraocular en ese ojo es de 10 mmHg. El fondo de ojo no muestra alteraciones. ¿Cuál es la primera opción diagnóstica?
- Coriorretinitis
- Queratitis herpetiforme
- Uveítis anterior
- Crisis glaucomatociclítica
Respuesta correcta: 3
Comentario:
La imagen muestra un hipopion, que es una colección blanquecina en el interior del ojo que ha sedimentado en el ángulo iridocorneal (espacio entre el iris y la córnea) inferior. Este material se compone de células inflamatorias, proteínas y detritus celular en el humor acuoso, producido en las inflamaciones intraoculares en las que participa la cámara anterior. Estas inflamaciones pueden ser uveítis anteriores o panoftalmitis, sean estériles o infecciosas (endoftalmitis). Solo con la imagen podríamos deducir que la uveítis anterior (respuesta 3) es la correcta, teniendo en cuenta que la opción 4 (crisis glaucomatociclítica) es un tipo concreto de uveítis anterior pero nunca produce hipopion. En la coriorretinitis se entiende que no participa la cámara anterior, salvo que se diga lo contrario. y lo mismo pasa con la queratitis herpetiforme; si una queratitis tiene también afectación de cámara anterior debería llamarse queratouveítis.
El texto también nos permite descartar algunas de las respuestas. Nos dice que el fondo de ojo no muestra alteraciones, por lo que podemos descartar la coriorretinitis (opción 1), que es una lesión inflamatoria del fondo del ojo. La presión intraocular es de 10 mmHg, por lo que podemos descartar la crisis glaucomatociclítica, que cursa con presión intraocular alta.
La queratitis herpetiforme no es un diagnóstico muy concreto. Es una afectación de la córnea con aspecto de herpes. Lo cual puede ser la auténtica queratitis herpética o bien algo que se le parezca, principalmente una úlcera con aspecto de dendrita (pseudodendrita). Esta es la que más dudas nos podría dar porque los síntomas (visión borrosa, dolor, ojo rojo) puede también ser producido por una queratitis herpética o una úlcera. Sin embargo estos problemas no producen hipopión (respuesta 2 incorrecta).
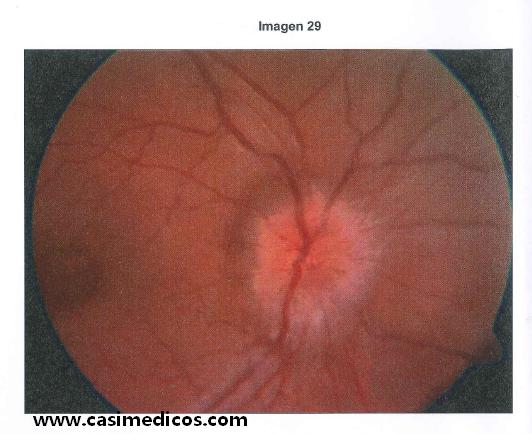
Pregunta 29
Mujer de 35 años con historia de cefalea de dos semanas de evolución, hipotiroidismo y un índice de masa corporal de 30 que presenta la siguiente imagen de fondo de ojo. ¿Cuál de los siguientes es el hallazgo MENOS probable que nos podremos encontrar?
- Agudeza visual disminuida (0.1) en ambos ojos
- Campimetría con aumento de mancha ciega y defectos nasales
- Resonancia magnética cerebral sin alteraciones significativas
- Composición de líquido cefalorraquídeo dentro de los límites de la normalidad
Respuesta correcta: 1
Comentario:
La imagen nos muestra una papila de contornos borrosos y aspecto elevado. Es decir, un edema de papila. El contexto de una mujer joven con obesidad y cefalea reciente nos debe orientar directamente a que hay un papiledema por hipertensión intracraneal idiopática. La causa más frecuente del papiledema es precisamente esta hipertensión intracraneal idiopática, por encima de las causas tumorales. Otras causas de papiledema (por hipertensión arterial o trastornos metabólicos) son también infrecuentes.
Una vez situados en este contexto clínico, podemos ir descartando las opciones falsas. Debido a que es de origen benigno no veremos masas intracraneales en las pruebas de imagen (opción 3 falsa) y no hay participación meníngea que altere el líquido cefalorraquídeo (opción 4 falsa). La alteración campimétrica puede ser más variable. Entendiendo que llevamos poco tiempo de evolución (porque la imagen no muestra un papiledema muy crónico y porque la cefalea es de hace dos semanas), la campimetría puede ser normal, o tener pequeños defectos de sensibilidad difusos. El escotoma más frecuente es el aumento de mancha ciega. La opción 2 no sería el hallazgo menos probable, entonces. Sobre todo si lo comparamos con la opción 1.
Curiosamente, pese a ser una neuropatía, el papiledema no afecta inicialmente a la agudeza visual. Por lo tanto sería muy raro una agudeza visual de 0.1 (respuesta 1 correcta).
Esta pregunta no me gusta mucho porque la lateralidad del cuadro es ambigua. Enseñan la imagen del fondo de ojo, pero no te dicen que el hallazgo que vemos está en ambos ojos. Eso es bastante importante en este contexto. Otra interpretación sería que, viendo la fotografía que muestra sólo un edema de papila del ojo derecho, asumir que sólo existe exactamente eso: edema de papila en el ojo derecho. Si no hay edema de papila también en el izquierdo (si lo hubiera deberían haber puesto la foto también del otro ojo, ¿no?) entonces el diagnóstico cambia. Deberíamos pensar en una papilitis del ojo derecho, una neuritis óptica. Este diagnóstico también es bastante típico en mujeres jóvenes y de edad media, y también puede cursar con cefalea. Lo que pasa es que luego contestar es más difícil. Si ya hay signos de esclerosis múltiples habría lesiones en la resonancia magnética y bandas oligoglonales IgG en líquido cefalorraquídeo (opciones 3 y 4), pero tampoco es infrecuente que un brote de neuritis óptica en una paciente previamente sana, en ese momento las pruebas sean normales. El campo visual descrito en la opción 2 tampoco es el típico de la neuritis, pero se podría dar. Curiosamente podríamos contestar la opción 1 porque si asumimos que es una papilitis derecha, la visión del ojo izquierdo no se afectaría.
En conclusión, creo que deberían haber puesto en la imagen los dos nervios ópticos para que la pregunta fuera más clara.
Pregunta 199
Ante un traumatismo directo sobre la región orbitaria, señale la respuesta correcta:
- Es frecuente el atrapamiento del nervio óptico provocando clínicamente diplopia.
- Puede producirse un estallido del suelo orbitario con clínica de diplopia y enoftalmos.
- Frecuentemente se produce una fractura maxilofacial tipo Le Fort-I.
- Existe un riesgo muy elevado de estallido del globo ocular.
Respuesta correcta: 2
Comentario:
La envoltura ósea de la órbita tiene diferentes grosores, de manera que cuando hay un aumento de presión brusca dentro de la órbita por un traumatismo, se romperán los huesos más frágiles. Es por ello que las fracturas más frecuentes son las del suelo y las de la pared interna, porque son láminas más delgadas. El canal óptico es más grueso, por lo que es muy infrecuente que se rompa y se vea atrapado el nervio óptico. En la excepcionales situaciones que esto ocurre, se produce una pérdida visual, pero no una diplopia. Para producirse diplopia se debe afectar la motilidad ocular, o bien dañándose alguno de los nervios oculomotores o bien directamente los músculos extraoculares. Así que la respuesta 1 no es correcta.
La respuesta 4 es quizás algo difícil de interpretar. Si hay un traumatismo ocular directo de suficiente intensidad, podemos esperar que se produzca un estallido ocular. Pero en el enunciado hablan de un “traumatismo directo de la región orbitaria”, no directamente ocular. No hablan tampoco de la intensidad, y por frecuencia los traumatismos orbitarios no suelen producir un estallido ocular, o bien porque no son suficientemente intensos o porque no afectan directa o principalmente al globo ocular. La opción 4 también la descartaríamos.
La fractura maxilofacial tipo Le Fort-I no afecta a la órbita, se sitúa en el hueso maxilar y la parte baja de las fosas nasales. Las fracturas que sí afectan a la órbita son las otras dos, las Le Fort-II y Le Fort-III. La opción 3 tampoco es correcta.
Aunque no nos sepamos la clasificación de las fracturas maxilofaciales o dudemos en cuanto a la frecuencia de un estallido del globo ocular, probablemente podamos acertar esta pregunta sin mayores problemas, porque la respuesta 2 nos cuenta los problemas típicos de la fractura orbitaria. Lo más frecuente es que se rompa el suelo de la órbita. En estos casos se suele atrapar con cierta frecuencia el músculo recto inferior, alterando los movimientos oculares y produciendo diplopia. Al salir material orbitario (el músculo pero también la grasa) hacia el seno maxilar, el ojo se desplaza hacia atrás para ocupar el volumen perdido, y se produce enoftalmos. La respuesta 2 es la correcta.
Pregunta 200
Hombre de 67 años de edad, diabético y asmático, con un glaucoma primario de ángulo abierto en ambos ojos. Presenta una presión ocular de 34 mmHg en su ojo derecho y 31 mmHg en su ojo izquierdo. ¿Cuál de los siguientes grupos farmacológicos es el más indicado como primera elección como tratamiento hipotensor?
- Inhibidores de la anhidrasa carbónica
- Beta-bloqueantes
- Agonistas alfa-2
- Derivados de prostaglandinas
Respuesta correcta: 4
Comentario:
Nos preguntan por el tratamiento de primera elección de un glaucoma. Antiguamente la primera elección eran los betabloqueantes, pero actualmente han sido desplazados por el grupo que más baja la presión intaocular: las prostaglandinas. Su eficacia y la posología más cómoda (una vez al día), los hacen en general el grupo de elección. Los betabloqueantes quedarían como segunda elección en casos en los que los efectos secundarios de las prostaglandinos (cambio de color de ojos, aumento del tamaño de las pestañas) nos hagan dejarlas inicialmente de lado.
Debido a que el paciente es asmático, deberíamos descartar los betabloqueantes (respuesta 2 incorrecta). Además como necesitamos una bajada importante de presión intraocular porque las cifras son altas (34 y 31), podemos también descartar los inhibidores de la anhidrasa carbónica y los agonistas alfa-2 (opciones 1 y 3 incorrectas). Y decantarnos por el grupo que más puede bajar la presión intraocular. Respuesta 4 correcta.
Y luego un par de matices del enunciado. Sería más correcto hablar de presión intraocular y no de “presión ocular”. Y la redacción podría mejorarse para no repetir la palabra “como” en la última frase.
Preguntas ectópicas
Se trata de preguntas que no entrarían dentro del campo de la oftalmología, pero los conocimientos de oftalmología pueden servir para encontrar la respuesta correcta.
Pregunta 37
¿Cuál de las siguientes arterias NO es rama de la arteria carótida externa?
- Arteria lingual
- Arteria facial
- Arteria oftálmica
- Arteria temporal superior
Respuesta correcta: 3
Comentario:
La arteria oftálmica es la primera rama de la arteria carótida interna (respuesta 3 correcta). Se origina dentro del cráneo, desde el sifón carotídeo, y sale de la fosa media hacia la órbita. El resto de ramas (lingual, facial, temporal) se originan fuera del cráneo, siendo ramas de la carótida externa.
Pregunta 148
Mujer de 59 años con crisis epilépticas de reciente instauración que acude a urgencias. En la exploración presenta signos piramidales izquierdos y edema de papila. Se le realiza una RM cerebral que muestra una masa hemisférica derecha con edema, desviación de la línea media y signos de herniación tentorial. refiere que desde hace una semana subre dolor de cabeza que ha ido progresando en intensidad. ¿Cuál de las siguientes características asociadas a la cefalea le parece más probable a esta paciente?
- Predominio matutino
- No cambia con esfuerzos
- Fotofobia
- Sonofobia
Respuesta correcta: 1
Comentario:
Se trata de una cefalea en el contexto de un papiledema. En este caso el papiledema es debido a un aumento de presión intracraneal por un tumor.
La cefalea por incremento de presión intracraneal es de tipo posicional (aumenta con las maniobras de Valsalva y al agacharse), así que la opción 2 no es correcta. Además es de predominio matutino (opción 1 correcta) porque por las mañanas de forma natural la presión intracraneal sube.
Las cefaleas de tipo migraña pueden asociar fotofobia o sonofibia (respuestas 3 y 4). Pero esta cefalea no es de tipo migrañoso.
Pregunta 151
Un niño de 13 años presenta un cuadro subagudo de cefalea y diplopia. La exploración neurológica muestra una parálisis de la mirada vertical y la resonancia magnética una lesión captante de contraste en la región pineal que obstruye el acueducto de silvio. El diagnóstico más probable es:
- Glioblastoma
- Meduloblastoma
- Tumor de células germinales
- Meningioma
Respuesta correcta: 3
Comentario:
La diplopia habitualmente está causada por un estrabismo agudo o secundario. La parálisis de la mirada vertical se debe a una lesión en el mesencéfalo. En este caso la resonancia magnética ya nos sitúa el origen de los síntomas en la glándula pineal. El tumor más frecuente de esta región es el de células germinales (respuesta 3).
Estas respuestas no son las oficiales ( las actualizaremos con las mismas en cuanto salgan) sólo reflejan la opinión de aquellos voluntarios que han elegido participar en la Iniciativa MIR 2.0 de respuesta al examen MIR.
Te animamos a que compartas esta pagina con tus amig@s. Puedes comentar sobre este tema en el foro y/o en los comentarios de esta entrada.
LAS RESPUESTAS TAMBIÉN SE PUBLICARÁN EN LOS DIFERENTES BLOGS DE LOS PROFESIONALES QUE PARTICIPAN EN LA INICIATIVA.
OS PEDIMOS DESDE AQUÍ LA MÁXIMA DIFUSIÓN A LA INICIATIVA PARA QUE LLEGUE AL MÁXIMO DE OPOSITORES MIR PRESENTES Y FUTUROS PARA QUE LES SEA DE AYUDA.