Por cortesía de @dra_jaurrigandel blog Fonendo libre
Pregunta 5
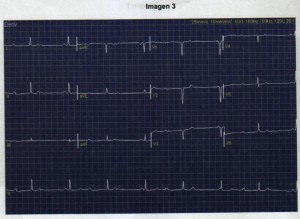
Pregunta vinculada a la imagen nº3
Hombre de 62 años, exfumador, colecistectomizado, sin otros antecedentes de interés. Acude al servicio de urgencias por haber sufrido un síncope mientras caminaba: se dirigía a su centro de trabajo cuando, sin síntomas previos, sufrió pérdida de conciencia con caída al suelo. Se recuperó de forma espontánea en 2-3 minutos, sin amnesia ni relajación de esfínteres, si bien desde entonces se encuentra mareado. Cuando llega a urgencias tiene TA 155/85 mmHg, 50 lpm, una glucemia capilar de 135 mg/dL y el electrocardiograma que se adjunta. Señale la respuesta CORRECTA respecto al diagnóstico del paciente:
- Bloqueo AV de primer grado.
- Bloqueo AV de segundo grado Mobitz I.
- Bloqueo AV de segundo grado Mobitz II.
- Bloqueo AV de tercer grado.
- Ritmo sinusal con extrasistolia auricular.
Comentario:
Si nos fijamos en la imagen, observando la tira de ritmo (derivación II, abajo), vemos que las ondas P siguen un ritmo (a unos 68-70 lpm) y los QRS otro diferente, más lento que el auricular (a unos 47 lpm y de QRS estrecho, de modo que se trata de un ritmo de escape nodal o suprahisiano). De este modo, encontramos ondas P situadas a distinta distancia de los complejos QRS, llegándose a solapar alguna de ellas con el QRS y también con la onda T. El ECG descrito corresponde a una disociación aurículo-ventricular, que caracteriza al bloqueo AV de tercer grado (o completo).
Pregunta 6
Pregunta vinculada a la imagen nº3
En referencia al paciente del caso clínico anterior, señale cuál es la opción terapéutica más apropiada.
- El paciente ha de ser ingresado para implantarle un marcapasos definitivo.
- Se trata de un síncope vasovagal y el bloqueo es de bajo grado, por lo que puede ser dado de alta para seguimiento y control ambulatorio.
- Para el manejo de este paciente es indispensable la realización de una coronariografía con vistas a descartar sustrato coronario que justifique su clínica.
- Si la extrasistolia auricular es muy sintomática se puede pautar tratamiento con betabloqueantes.
- Necesitamos una TC craneal para descartar patología neurológica que justifique su clínica.
Comentario:
El tto. de los BAV de segundo grado tipo Mobitz II, de alto grado, de tercer grado y los bloqueos alternantes de rama requieren SIEMPRE implante de marcapasos definitivo, por lo que la respuesta a esta pregunta no admite dudas, y la opción correcta es la 1.
Pregunta 44
Paciente de 78 años diagnosticado de miocardiopatía dilatada idiopática con disfunción ventricular izquierda ligera (fracción de eyección 48%) y fibrilación auricular crónica. ¿Cuál de los siguientes fármacos debería ser evitado en su tratamiento?
- Digoxina.
- Carvedilol.
- Acenocumarol.
- Enalapril.
- Ibuprofeno.
Comentario:
La digoxina es útil como tto. sintomático (es un inotrópico positivo) en la insuficiencia cardiaca, aunque no mejora la supervivencia. El carvedilol es un aß-bloqueante muy bien tolerado (por su efecto anti-a1) que sí se asocia a una mejora sintomática y de la supervivencia. El acenocumarol (Sintrom) estaría indicado en este paciente con FA crónica para evitar eventos tromboembólicos. El enalapril y los IECAs en general, al inhibir el eje renina-angiotensina-aldosterona, suprimen parte de los efectos neurohormonales que se producen en la insuficiencia cardiaca; mejoran la supervivencia en los pacientes con disfunción sistólica. El ibuprofeno y los AINEs en general están contraindicados en los pacientes con insuficiencia cardiaca porque inhiben la síntesis de prostaglandinas a nivel renal, provocando un aumento de las resistencias vasculares sistémicas, reducción de la perfusión renal, e inhibición de la excreción de sodio y agua, pudiendo precipitar una descompensación de la insuficiencia cardiaca.
Pregunta 45
Un hombre de 60 años de edad refiere dolor precordial tras los medianos esfuerzos. La coronariografía muestra estenosis significativa en los segmentos proximales de los tres vasos principales con buen lecho distal. La función ventricular está deprimida (<30%). ¿Cuál es la mejor opción terapéutica?
- Revascularización percutánea.
- Tratamiento médico.
- Cirugía de revascularización miocárdica.
- Implantar balón de contrapulsación.
- Trasplante cardiaco.
Comentario:
Nos hablan de un paciente con enfermedad coronaria en 3 vasos y, muy importante, con disfunción ventricular severa. En estas condiciones, el tto. de elección sería quirúrgico (cirugía de revascularización miocárdica o by-pass). En el caso de que nos hubieran hablado de un paciente con función del VI conservada, el elegir el tto. quirúrgico vs. percutáneo sería más cuestionable, pues hoy en día gracias a los stents farmacoactivos las diferencias en términos de morbimortalidad entre la cirugía de by-pass y la angioplastia son mínimas.
Pregunta 47
¿Cuál de entre los siguientes hallazgos debe excluirse como complicación del infarto agudo de miocardio?
- Endocarditis.
- Insuficiencia cardiaca.
- Arritmias y bloqueos.
- Pericarditis.
- Insuficiencia mitral aguda.
Comentario:
Las opciones 2, 3, 4 y 5 pueden encontrarse como complicaciones en el contexto de un IAM. Sin embargo, el IAM per se no es causa de endocarditis infecciosa.
Pregunta 48
¿Qué intervención terapéutica consideraría en un paciente de 67 años con miocardiopatía dilatada idiopática, bloqueo de rama izquierda, fracción de eyección del ventrículo izquierdo de 26%, insuficiencia mitral grado II-III/IV, sometido a tratamiento con furosemida, espironolactona, enalapril y bisoprolol y que se mantiene en clase funcional III de la NYHA?
- Revascularización coronaria quirúrgica.
- Reemplazo valvular mitral.
- Implante de un balón aórtico de contrapulsación.
- Implante de un dispositivo de asistencia ventricular.
- Implante de un sistema de resincronización cardiaca.
Comentario:
Nos están hablando de un paciente con una insuficiencia cardiaca con disfunción VI severa (FE < 35%), BRIHH (QRS ancho), que sigue un tto. médico óptimo y que se mantiene en clase funcional avanzada a pesar de ello. La revascularización coronaria no parece que vaya a aportar mucho en este paciente en este momento. El reemplazo valvular mitral tampoco, primero porque lo más probable es que la insuficiencia mitral sea a consecuencia de la dilatación del anillo mitral, y segundo porque necesitaríamos de una valoración ecocardiográfica de dicha válvula para saber si presenta alguna alteración. El implante del balón de contrapulsación intraaórtico no estaría indicado en este paciente (se utiliza en situaciones de shock cardiogénico, en complicaciones mecánicas post-IAM, como puente al Tx cardiaco…). El dispositivo de asistencia ventricular tampoco estaría indicado en este paciente. Lo que verdaderamente le beneficiaría de todas las respuestas es la 5, el dispositivo de resincronización. Al conseguir una estimulación simultánea de ambos ventrículos, se consigue una sinergia mecánica que mejora la función cardiaca. Las indicaciones de aplicación de una TRC (terapia de resincronización cardiaca) son precisamente las comentadas al principio: Disfunción ventricular severa, asincronía demostrada por la presencia de QRS ancho en el ECG (habitualmente por un BRIHH) y clase funcional avanzada (III-IV) a pesar de un tto. médico óptimo.
Pregunta 49
Hombre de 75 años, hipertenso y dislipémico con antecedentes de insuficiencia cardiaca por disfunción sistólica del ventrículo izquierdo (FE < 30%). Acude a nuestra consulta por empeoramiento de su disnea habitual en las últimas semanas. Su tensión arterial sistólica es de 160/95 mmHg con frecuencia cardiaca de 65 lpm. En la exploración física no se auscultan crepitantes y su presión venosa yugular es normal. Aporta una determinación de creatinina que es de 3.7 mg/dL con iones dentro de la normalidad. ¿Cuál de los siguientes fármacos es el más adecuado para mejorar el pronóstico de su insuficiencia cardiaca?
- Enalapril.
- Losartán.
- Espironolactona.
- Bisoprolol.
- Eplerenona.
Comentario:
Ante un paciente con múltiples FRCV con insuficiencia cardiaca y renal concomitante (presumiblemente de etiología múltiple: hipoperfusión renal, arteriosclerosis…), debemos ser muy cuidadosos a la hora de emplear diuréticos e IECA/ARA-II, pues podemos empeorar la función renal y/o elevar las cifras de potasio (dentro de los diuréticos, la espironolactona y la eplerenona son “ahorradores de potasio”). Por tanto, en este caso utilizaremos el bisoprolol.
Pregunta 50
Un paciente con antecedentes de cuadro febril y dolor torácico acude al hospital con disnea y taquipnea. En la exploración física las cifras de presión arterial están bajas, la presión yugular venosa está elevada con un seno “X” descendente profundo y tiene pulso paradójico. ¿Qué patología debe sospechar?
- Cardiopatía isquémica.
- Miocardiopatía dilatada.
- Estenosis valvular aórtica severa.
- Pericarditis constrictiva.
- Derrame pericárdico con taponamiento cardiaco.
Comentario:
El pulso paradójico es un descenso de la presión arterial > 10 mmHg durante la inspiración; representa una exageración del fenómeno fisiológico consistente en el descenso inspiratorio de la TA (normal hasta 10 mmHg). En el taponamiento cardiaco, la inspiración, que provoca un incremento del aflujo sanguíneo a las cavidades derechas, aumentando el volumen de las mismas, provoca de forma secundaria un desplazamiento del tabique interventricular hacia la izquierda, de tal modo que el corazón izquierdo aloja y expulsa menos sangre durante la sístole y el pulso, por tanto, disminuye. En un corazón normal no se da este desplazamiento exagerado, provocado por la presión que ejerce el taponamiento sobre la pared libre del VD.
El seno X representa el colapso sistólico del pulso venoso, es decir, la caída de presión por la relajación auricular (también en parte por un desplazamiento hacia abajo de la base del VD durante el período de sístole). El seno Y representa el colapso diastólico del pulso venoso, es decir, la caída de presión que tiene lugar desde el momento en que la sangre penetra por la válvula tricúspide hacia el ventrículo. En el taponamiento cardiaco lo característico es el seno X profundo. En la pericarditis constrictiva, el seno Y profundo.
Por todas estas razones, la respuesta correcta es la 5.
Pregunta 51
Un hombre de 26 años sin antecedentes de interés, asintomático, presenta en una revisión un soplo mesosistólico en foco aórtico y borde paraesternal izquierdo que aumenta con la maniobra de Valsalva. La TA y los pulsos periféricos son normales y el ECG muestra signos de marcado crecimiento ventricular izquierdo y ondas T negativas muy profundas en V3, V4, V5 y V6. ¿Cuál es el diagnóstico más probable?
- Soplo funcional.
- Estenosis aórtica.
- Insuficiencia aórtica.
- Miocardiopatía hipertrófica.
- Comunicación interventricular.
Comentario:
Un paciente varón, joven, con un soplo sistólico aórtico que aumenta con la maniobra de Valsalva y signos de crecimiento ventricular izquierdo supone prácticamente un “retrato” de los hallazgos típicos que podemos encontrar en la miocardiopatía hipertrófica. Pregunta muy fácil.
Pregunta 53
Los inhibidores de la convertasa son fármacos de primera línea para el tratamiento de:
- Las arritmias ventriculares.
- La insuficiencia cardiaca.
- Los bloqueos AV de 2º y 3er grado.
- La hipercolesterolemia.
- La valvulopatía aórtica degenerativa.
Comentario:
Los “inhibidores de la convertasa” son los IECA (inhibidores de la enzima convertidora de angiotensina). Este grupo farmacológico forma parte del tto. de primera línea de la insuficiencia cardiaca.
Pregunta 54
Un paciente de 81 años consulta por un episodio de síncope. Refiere disnea de esfuerzo desde hace un año. En la auscultación cardiaca destaca un soplo sistólico 3/6 en borde esternal izquierdo que irradia a carótidas y punta. ¿Qué patología le parece más probable?
- Bloqueo aurículo-ventricular de tercer grado.
- Estenosis valvular aórtica degenerativa.
- Insuficiencia valvular mitral.
- Miocardiopatía hipertrófica.
- Miocardiopatía dilatada.
Comentario:
Pregunta muy fácil, del tipo de la 51. Nos están describiendo el “retrato” de una estenosis aórtica degenerativa… Paciente anciano con clínica de disnea y síncope, y soplo sistólico irradiado a carótidas y punta, todo ello típico de esta enfermedad.
Pregunta 55
El choque cardiogénico se caracteriza por un círculo vicioso en el que la depresión de la contractilidad del miocardio (por lo común por isquemia) hace que disminuya el gasto cardiaco y la presión arterial lo que a su vez origina deficiente perfusión miocárdica. De entre las siguientes medidas cite la que no ha demostrado mejorar la supervivencia de los pacientes:
- Oxigenación y respiración artificial para combatir la congestión pulmonar retrógrada.
- Medicación antiinflamatoria para combatir el síndrome de respuesta inflamatoria sistémica.
- Contrapulsación intraaórtica para mejorar el gasto cardiaco y la presión arterial media.
- Cuando la causa es isquémica, reperfusión miocárdica urgente mediante angioplastia percutánea, fármacos fibrinolíticos o cirugía de revascularización.
- Cirugía correctora urgente cuando la causa del shock sea la insuficiencia mitral, la rotura del tabique o de la pared ventricular.
Comentario:
Pregunta casi de sentido común… Los antiinflamatorios, como ya se vio en la pregunta 44, están contraindicados en la insuficiencia cardiaca (en el shock por supuesto…) El SRIS se está produciendo por el shock, ¡lo que hay que hacer es tratar de corregir éste! Las opciones 4 y 5 van precisamente a corregir causas del shock, mientras que la 1 y la 3 nos hablan de algunas medidas de soporte y mejora sintomática.
Pregunta 56
Una mujer de 78 años con antecedentes de hipertensión arterial en tratamiento con amlodipino ingresó hace 3 meses por debut de insuficiencia cardiaca y fibrilación auricular. Acude a su consulta para revisión cardiológica. El informe de alta muestra el resultado del ecocardiograma que evidencia disfunción ventricular izquierda moderada y el tratamiento al alta: se suspendió el amlodipino y se inició furosemida y enalapril. La paciente refiere encontrarse mejor, sin cansancio y con menos edema de piernas, pero todavía no está bien del todo. A la exploración física comprueba que no existen signos de insuficiencia cardiaca pero llama la atención unas cifras de presión arterial y frecuencia cardiaca de 150/90 mmHg y 120 lpm, respectivamente. El ECG muestra una fibrilación auricular a 110-120 lpm. ¿Qué tratamiento tiene más probabilidades de mejorar los síntomas y reducir la mortalidad por eventos cardiovasculares?
- Digoxina y ácido acetilsalicílico.
- Atenolol y ácido acetilsalicílico.
- Verapamilo y acenocumarol.
- Carvedilol y acenocumarol.
- Carvedilol y clopidogrel.
Comentario:
Típica pregunta muy larga y farragosa pero que en realidad no es demasiado complicada… La paciente está en insuficiencia cardiaca con disfunción ventricular moderada y además presenta fibrilación auricular; tiene criterios de anticoagulación, y entre las dos opciones que incluyen el acenocumarol nos inclinamos por la 4, puesto que incluye el carvedilol, un fármaco que ha demostrado aumentar la supervivencia en la insuficiencia cardiaca. El verapamilo (y los calcioantagonistas en general) están contraindicados en la insuficiencia cardiaca sistólica: no aumentan la supervivencia (incluso aumentan la morbimortalidad) y concretamente los no dihidropiridínicos (verapamilo y diltiazem) no se deben asociar a betabloqueantes por el riesgo aumentado de bloqueo del sistema de conducción.
Pregunta 57
Hombre de 64 años que consulta por dolor en la pantorrilla derecha cuando sube cuestas y escaleras y cuando anda en llano durante un tiempo prolongado. Refiere que el dolor se hace tan intenso con el esfuerzo que le obliga a pararse, lo que hace que el dolor mejore en cuestión de minutos. Como antecedentes personales, destaca que el paciente es fumador de 20 cigarrillos al día, diabético en tratamiento con metformina e hipertenso. A la exploración, se objetiva una buena perfusión periférica del pie derecho, pero presenta un pulso pedio disminuido. ¿Qué prueba complementaria, entre las siguientes, debe solicitar inicialmente para el diagnóstico y valoración de la gravedad de la enfermedad de este paciente?
- Arteriografía de extremidades inferiores.
- Índice tobillo-brazo.
- Tomografía axial computerizada con reconstrucción vascular de extremidades inferiores.
- Prueba de esfuerzo en cinta.
- Resonancia magnética.
Comentario:
Aunque el diagnóstico de las arteriopatías periféricas es fundamentalmente clínico (en este paciente el cuadro es muy típico), podemos valorar de forma objetiva la gravedad de la enfermedad con el uso de técnicas incruentas. La más importante es el índice tobillo-brazo. Por tanto, respuesta 2 correcta. Las técnicas de imagen (arteriografía, angioTC o angioRM) se utilizan cuando se considera la reparación quirúrgica de la oclusión arterial.
Pregunta 208
La precarga cardiaca aumenta cuando se produce:
- Una disminución del flujo sanguíneo coronario.
- Una disminución de la complianza venosa.
- Un aumento de la contractilidad miocárdica.
- Una disminución de la postcarga.
- Un aumento de la permeabilidad capilar.
Comentario:
Pregunta de fisiología cardiovascular. La precarga depende de la volemia, el retorno venoso y la contracción auricular. Una disminución de la complianza venosa implica que el “reservorio venoso” es menor, y por tanto el retorno aumenta, aumentando de este modo la precarga. Por tanto, la respuesta correcta es la 2.
Pregunta 227
La expresión clínica más frecuente de la hipertensión arterial esencial es:
- Ninguna.
- Cefalea.
- Astenia.
- Disnea.
- Epistaxis.
Comentario:
La hipertensión arterial esencial es un proceso crónico y larvado, no estamos hablando aquí de una crisis hipertensiva, que sí puede provocar síntomas y compromiso orgánico en órganos diana. La hipertensión arterial esencial no tiene por qué causar síntomas, y de hecho se estima que la mayoría de la población hipertensa desconoce que lo es. Cuántas veces habremos visto pacientes que dejan la medicación porque “están bien” y “no se notan nada”… Pues eso, respuesta correcta, la 1.
fuente