CARDIOLOGÍA Y CIRUGÍA CARDIOVASCULAR
Por cortesía de @medicorazon y (yo mismo, @casimedicos, la 87 que faltaba)
Pregunta 13
Un paciente de 47 años, fumador, con antecedentes de hipercolesterolemia y diabetes, consulta por presentar en las últimas 48 horas intensos episodios de dolor torácico opresivo retroesternal, irradiados a hombros, de unos 15 minutos de duración, en reposo. En el ECG realizado durante una de las crisis se observa un descenso transitorio del segmento ST de 1,5 mm en V2-V5. La analítica no presenta elevación de biomarcadores de necrosis y el ecocardiograma es normal. ¿Cuál es el diagnóstico que motivó la realización de la coronariografía de la imagen nº7?
- Angina estable.
- Angina inestable de riesgo intermedio o alto.
- Infarto agudo de miocardio.
- Angina inestable de bajo riesgo.
- Miocardiopatía de Tako-Tsubo.
Comentario:
2: Angina inestable de riesgo intermedio o alto.
Esta es de las fáciles. Varón, con múltiples FRCV, esto va de cardiopatía isquémica. Además cuentan un dolor típico: blanco y en botella. Si hay una clínica de dolor torácico típico (opresivo, irradiado, con cortejo, etc.), estamos hablando de un síndrome coronario agudo. Si además ha debutado en el último mes, ha cambiado sus características (menor umbral o mayor intensidad) o aparece en reposo, es una angina inestable. Ni siquiera necesitamos ver el ECG para llegar aquí.
Por otra parte, tampoco hacía falta saber cardio para responderla. Si en el MIR hay dos opciones igual es que se diferencian en un detalle, la cierta es una de ellas. Pero, ¿cuál de las dos? En este caso, “a ojo” se puede responder que es una angina de riesgo intermedio o alto, porque un cuadro tan florido, de inicio tan reciente, no apetece marcarlo como “bajo riesgo”. Pero si somos más científicos y hacemos el score TIMI (para el GRACE nos faltarían datos como la función renal), vemos que tiene tres criterios: tres FRCV, cambios ECG y episodios en las últimas 24 h. Así que lo de este caballero es una angina inestable de riesgo intermedio, que ha de ingresarse en una Unidad Coronaria y realizarse una coronariografía antes de 72 horas.
Índice de contenidos
Pregunta 14
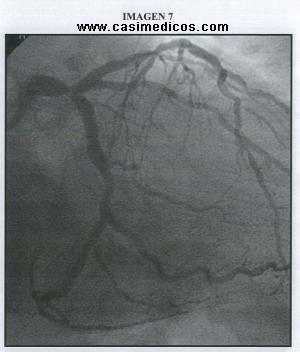
Pregunta vinculada a la imagen nº7.
Respecto a la anatomía coronaria de este paciente, ¿cuál de las siguientes afirmaciones es INCORRECTA?
- El TCI es normal, sin placas de aterosclerosis.
- El catéter llega a la coronaria izquierda por vía arterial, pudiendo emplearse diversas vías de acceso (femoral, radial…).
- La necesidad de revascularización coronaria, percutánea o quirúrgica, depende de la gravedad de las lesiones, de los síntomas y de la extensión de la isquemia miocárdica.
- Si se realiza tratamiento de la estenosis de la DA con angioplastia e implante de stent farmacoactivo, se debe mantener durante meses un tratamiento antiagregante plaquetario, con aspirina asociada a clopidogrel, prasugrel o ticagrelor.
- Las lesiones responsables de los síndromes coronarios agudos son placas aterosclerosas que sufren roturas o erosiones.
Comentario:
1: El TCI es normal, sin placas de aterosclerosis.
Dado que piden la incorrecta, vayamos una por una. La 5 es esencialmente correcta: son placas frescas, con muchos macrófagos espumosos y poco calcio, que se rompen/ulceran y sueltan trombitos (angina inestable) o se cierran de golpe (IAM). La 4 también, independientemente del tratamiento percutáneo: todo síndrome coronario agudo se trata con doble antiagregación durante un año (la diferente duración de la antiagregación en stent farmacoactivo vs convencional es importante en una revascularización electiva, no en un SCA). La 3 es cierta: ya sabéis que con uno o dos vasos se hace ACTP, y si son tres vasos o TCI se va a cirugía, y si es un vaso más DA, depende. La 2 se puede responder sólo viendo la 1: han tenido que sondar el árbol izquierdo para que podamos elegir entre la 1 o la 2, porque si hubieran sondado la coronaria derecha ambas serían falsas. Y, por cierto, la 2 es cierta: antes se usaba el acceso femoral, pero en el estudio RIVAL se vio que la radial, en un equipo experimentado, da mejores resultados.
Por lo tanto, por descarte, la falsa y la que hemos de marcar, es la 1. Y lo confirmamos yendo a la imagen: en el TCI distal hay una estenosis severa (aprox. 80%) que, a falta de más proyecciones, parece que interesa la trifurcación de la DA, Cx y ramo intermedio.
Pregunta 15
Pregunta vinculada a la imagen nº8.
Paciente de 58 años que acude a urgencias por presentar taquicardias frecuentes de comienzo brusco. El paciente no tiene antecedentes personales de interés salvo la historia de taquicardias desde hace unos años, sobre todo relacionada con cambios posturales acompañadas de mareo y dolor torácico. La figura muestra un trazado de ECG a su admisión en urgencias, donde el paciente manifestaba que la taquicardia estaba teniendo un comportamiento incesante, comenzando y finalizando de forma espontánea en múltiples ocasiones. En su opinión, el diagnóstico más probable en este paciente es:

- Taquicardia de reentrada AV mediada por una vía lenta intranodal.
- Síndrome de Brugada asociado a taquicardias.
- Síndrome de Wolff-Parkinson-White y fibrilación auricular.
- Taquicardia ventricular.
- Vía accesoria AV y taquicardia de reentrada ortodrómica.
Comentario:
5: Vía accesoria AV y taquicardia de reentrada ortodrómica.
Esta pregunta es bastante perra. Tanto, que he tenido que preguntar a un compañero que está rotando en Arritmias para que me lo confirmase. Ante este ECG, hay una cosa que salta a la vista: una preexcitación, una onda delta, especialmente visible en V3-V6 y debida a una vía accesoria. Onda delta y taquicardia, igual a WPW. Sin embargo, ¿por qué no he marcado la 3? Porque la taquicardia no se debe a una FA que conduce rápido e irregular (como toda FA), sino que se desencadena por una extrasístole. Y no hay un QRS ancho, como correspondería a una FA+WPW o reentrada antidrómica, sino que es estrecho, compatible con reentrada ortodrómica.
Pregunta 16
Pregunta vinculada a la imagen nº8.
Una vez controlado el episodio agudo, qué tratamiento es el más aconsejado en este caso:
- Tratamiento quirúrgico.
- Tratamiento con amiodarona.
- Ablación con catéter de la vía accesoria.
- Marcapasos antitaquicardia.
- Desfibrilador automático.
Comentario:
3: Ablación con catéter.
Sencillo: hay una vía accesoria que hace “cortocircuito”. La quemamos, y santas pascuas. Y para eso no hace falta abrir en canal (1). La amiodarona no sirve para taquicardias reentrantes, los marcapasos antitaquicardia hace años que no se usan al existir los DAI, y este paciente no tiene indicación para DAI (vg. no ha tenido una parada cardiaca por su WPW, y aún no se ha intentado la ablación).
Pregunta 80
El 90% de los aneurismas del ventrículo izquierdo, como complicación de un infarto de miocardio transmural, son secundarios a una oclusión aguda de la arteria coronaria:
- Tronco común de la arteria coronaria izquierda.
- Arteria descendente anterior.
- Arteria circunfleja.
- Arteria descendente posterior.
- Arteria coronaria derecha.
Comentario:
2: DA. Esta es una pregunta teórica que no tiene más enjundia. Otra complicación típica del IAM que hay que conocer es la insuficiencia mitral aguda severa, por isquemia del músculo papilar posteromedial que recibe irrigación de una única coronaria (bien la CD o bien la Cx).
Pregunta 81
Un hombre de 73 años hipertenso, con fracción de eyección de ventrículo izquierdo de 30% y lesión del 95% en tronco común izquierdo, es intervenido de doble bypass aortocoronario. Precisa balón de contrapulsación al final de la intervención que se puede retirar 8 horas después. Al día siguiente presenta desorientación, livedo reticularis y lesiones violáceas parcheadas en los dedos de los pies. Señale la respuesta FALSA:
- El diagnóstico diferencial incluye la angeítis de Churg-Strauss y la panarteritis.
- En este caso no hay evidencia de beneficio para el tratamiento con corticoides.
- La insuficiencia renal aparece generalmente de una a cuatro semanas tras el evento desencadenante.
- El órgano más frecuentemente afectado es el intestino.
- Al microscopio de luz polarizada se observarán cristales birrefringentes.
Comentario:
(Según las RESPUESTAS CORRECTAS APROBADAS PROVISIONALMENTE POR LA COMISIÓN CALIFICADORA, seria la 4).
Correcta: 3. Se trata de un embolismo por cristales de colesterol: tanto por la clínica, como por la pista de la pregunta 5. El intestino se afecta algo menos que el riñón, pero en cualquier caso, lo que no sucede es una demora tan grande en el deterioro de la función renal: generalmente es en el plazo de 24-72 horas.
http://www.revespcardiol.org/es/lesiones-cutaneas-e-insuficiencia-renal/articulo/13021107/
Pregunta 82
Mujer de 45 años que presenta hipertensión arterial (190/120 mmHg) acompañada de K 2,5 mEq/l. Se realiza ecografía abdominal que muestra estenosis de ambas arterias renales. Indique que tratamiento está contraindicado:
- Enalapril.
- Propanolol.
- Amiloride.
- Prazosin.
- Amlodipino.
Comentario:
Correcta: 1.
Si las arterias renales están estenosadas, la sangre tiene dificultades para llegar a los riñones. Es decir, ambos están poco perfundidos y sólo pueden crear el gradiente de presión necesario para filtrar mediante la contracción de la arteriola eferente. Si administramos un IECA, provocaremos la relajación de esta arteriola y la caída de la tasa de filtrado glomerular. Y si ninguno de los dos riñones filtra, porque ambos tienen una estenosis arterial, tenemos un problema…
Pregunta 84
¿Que alteración ecocardiográfica es sugestiva de taponamiento cardiaco?
- Alternancia eléctrica.
- Alternancia mecánica.
- Colapso diastólico de cavidades derechas.
- Colapso sistólico de cavidades derechas .
- Colapso sistólico de cavidades izquierdas.
Comentario:
Correcta: 3.
Ni la 4 ni la 5 pueden ser porque, obviamente, en la sístole todas las cavidades se colapsan… La alternancia eléctrica es un hallazgo electrocardiográfico, y la “alternancia mecánica” (si se refieren al swinging heart) indica severidad del derrame pericárdico (mucha cantidad), pero no taponamiento (afectación hemodinámica). Sin embargo, si en diástole, que es cuando todo el corazón tiene que estar lleno de volumen, hay alguna cavidad colapsada, indica que la presión en el pericardio está aumentando. Y, lógicamente, las primeras cavidades en colapsar son la aurícula derecha y el ventrículo derecho (por este orden), pues son las que trabajan con menores presiones.
Pregunta 85
Si en un paciente con insuficiencia cardiaca crónica detectamos unas ondas v prominentes en el pulso venoso yugular y en la auscultación cardiaca se ausculta un soplo holosistólico en el área del apéndice xifoides que se acentúa con la inspiración profunda. ¿Cuál es la valvulopatía responsable de esta exploración física?
- Insuficiencia mitral.
- Insuficiencia pulmonar.
- Insuficiencia tricúspide.
- Insuficiencia aórtica.
- Estenosis aórtica.
Comentario:
Correcta: 3.
Semiología básica. No obstante, razonamiento de emergencia: soplo sistólico, algo que en sístole tenía que estar cerrado y no lo está, o tenía que abrirse, y no lo hace: opciones 1, 3 y 5. Y si vemos repercusión en el pulso yugular, es que debe estar en cavidades derechas. Aparte de que la onda v aparece durante la sístole, mientras las aurículas se llenan: si el flujo del VD sube a la AD, lo que ocurrirá es que la onda v será grandísima…
Pregunta 86
¿Qué exploración aconsejaría en primer lugar a un paciente de 82 años que refiere angina de esfuerzo y que a la auscultación presenta un soplo sistólico eyectivo de intensidad 3/6?
- Una prueba de esfuerzo.
- Una coronariografia.
- Un ecocardiograma de ejercicio.
- Un TAC coronario.
- Un ecocardiograma-Doppler.
Comentario:
Correcta: 5.
Soplo eyectivo, nuestra primera sospecha es una estenosis aórtica. La angina puede ser debida a la propia estenosis o a coronariopatía subyacente (probable, dada la edad). Y con ese dato, no podemos saber si la estenosis es severa. Por lo tanto, lo primero que tendremos que hacer será estudiar la valvulopatía: no queremos poner al paciente a correr o sobrecargarlo con dobuta y que tenga un síncope, ni hacerle un cate alegremente sin haber realizado antes otra prueba no invasiva. Y el cardioTC, en alguien de 80 años, nos va a decir lo que ya sabemos: que tiene calcio hasta en las cejas.
Pregunta 87
Mujer de 70 años, hipertensa y diabética que ha trabajado de dependienta toda su vida. Consulta por una lesión maleolar interna en la pierna derecha con intenso dolor durante todo el día que empeora durante la noche. A la exploración destacan cordones varicosos no complicados en ambas extremidades y pulsos femorales y poplíteos normales con ausencia de distales. ¿Qué exploración deberíamos realizar en primer lugar?:
- Eco-doppler venoso de miembros inferiores.
- Angiorresonancia de miembros inferiores.
- Arteriografía.
- Indice tobillo-brazo.
- AngioTC.
Comentario:
Correcta la 4. Al menos yo como medico de familia que soy, suelo empezar por las pruebas menos cruentas y con mayor coste-beneficio, y en el caso que nos describen, un Problema Isquemico en Miembros Inferiores es el Indice tobillo-brazo.
Pregunta 88
Ante un paciente de 50 años con sospecha clínica de disección aguda de aorta tipo A (clasificación de Stanford) en situación inestable (dolor precordial agudo, hipotensión arterial ligera y ansiedad intensa), indique el estudio diagnóstico pertinente para confirmar el diagnóstico e identificar los detalles anatómicos previo a la cirugía.
- Tomografia computarizada.
- Ecocardiografia transesofágica.
- Ecocardiografia transtorácica.
- Resonancia magnética.
- Aortografía.
Comentario:
Correcta: 1 o 2, es impugnable.
(Según las RESPUESTAS CORRECTAS APROBADAS PROVISIONALMENTE POR LA COMISIÓN CALIFICADORA, seria la 1).
Veamos: ante una sospecha clínica de disección, la técnica de elección es el TC. El ETT no permite visualizar la aorta más allá de la raíz, y a duras penas (en ningún caso con el detalle y cantidad de información del TC). La RM no, porque no está disponible y es una técnica mucho más larga. Y no se nos ocurrirá pinchar y pasar guías por una arteria que sospechamos que está rota. Sin embargo, si el paciente está inestable y tenemos que subir a quirófano echando leches, no hay tiempo de hacer un TC, así que le haremos un transesofágico sobre la marcha, cuando ya esté en quirófano y mientras lo preparan todo.
Pero atención a la coletilla: si está inestable. Un tío chocado, sistólica de 60, cambios en el ECG. Pero ansioso… en fin, eso lo da el estar en Urgencias. Y la hipotensión “ligera”, si está con 90 mmHg, casi puede ser la suya. Así que sí, pero no. A un paciente con esa clínica se le puede realizar el TC y decidir la actitud en función del resultado. Esta pregunta admite discusión.
Pregunta 89
Un paciente de 62 años de edad, portador de una bioprótesis de pericardio en posición mitral desde hace dos años. Ingresa de urgencia por presentar un síndrome coronario agudo. Dos días después y tras una evolución favorable, presenta de forma súbita un cuadro de insuficiencia cardiaca con edema agudo de pulmón. Señale cuál es la opción diagnóstica en este caso entre las siguientes posibilidades:
- Insuficiencia mitral aguda posinfarto .
- Aneurisma ventricular izquierdo.
- Comunicación interventricular aguda.
- Comunicación interauricular posinfarto.
- Disfunción de la bioprótesis por probable endocarditis aguda.
Comentario:
Correcta: 3.
La válvula es biológica y, por lo general, no se cosen los velos a los músculos papilares, así que nos da igual lo que les pase. Un aneurisma ventricular deprime la FEVI, pero no te mete de repente en EAP. Por el contrario, una CIV aumenta bruscamente el flujo al lecho pulmonar, provocando edema de pulmón, y además es una de las complicaciones más frecuentes del IAM. La CIA isquémica… no niego que exista, pero ni siquiera aparece en las guías. Y para una endocarditis no harían falta tantas alforjas.
Pregunta 90
En relación a la cirugía de revascularización coronaria, ¿cuál de las siguientes afirmaciones es FALSA?
- La angina desaparece o mejora de forma importante en cerca del 90% de los pacientes que reciben una revascularización completa .
- La permeabilidad a largo plazo es mayor con injerto de arteria mamaria que con injerto de vena safena.
- Los pacientes con enfermedad de tres vasos y disfunción ventricular izquierda suelen recibir como primera opción de revascularización la cirugía coronaria.
- En los pacientes diabéticos es preferible la revascularización percutánea a la cirugía de revascularización coronaria .
- La edad avanzada y la disftmción ventricular izquierda son factores que incrementan el riesgo operatorio en la cirugía coronaria.
Comentario:
Correcta: 4.
Estudio FREEDOM, sin ir más lejos. Si la cirugía es mejor cuando tienes una avería importante (vg. tres vasos, DSVI…), y además las mamarias duran aún más tiempo, ¿cómo narices pensamos en poner un muelle a un diabético, que lo va a reepitelizar en cuatro días y además sus plaquetas van a intentar trombosarse en cuanto vean el hierro?
http://www.nejm.org/doi/full/10.1056/NEJMoa1211585
Pregunta 91
¿Qué tipo de estimulación eléctrica mejora la morbilidad ymortalidad en los pacientes con miocardiopatía dilatada, en ritmo sinusal con QRS ancho y morfología de bloqueo de rama izquierda del haz de His?
- La estimulación en aurícula derecha.
- La estimulación en ventrículoderecho .
- La estimulación auriculo-ventricular .
- La estimulación biventricular.
- La estimulación en ventrículoizquierdo.
Comentario:
Correcta: 4.
En un paciente cuyo corazón se contrae poco y mal, por esa dilatada y porque el BRI provoca una asincronía, ¿qué queremos? ¡Mejorar la sincronía de los ventrículos! Para eso le metemos un cable por el seno coronario que estimule VI a la vez que VD, consiguiendo estrechar el QRS y mejorar supervivencia.
Pregunta 226
Paciente varón de 26 años de edad, deportista de competición, es estudiado porque su hermano ha tenido una muerte súbita. Las pruebas complementarias detectan la existencia de una miocardiopatía hipertrófica obstructiva. Señale la opción FALSA respecto a dicha patología:
- El tratamiento con betabloqueantes ayuda a reducir los síntomas.
- Se debe recomendar el abandono del deporte de competición .
- La digoxina es útil para reducir el gradiente subaórtico.
- Los diuréticos se deben evitar o utilizar con gran cuidado.
- Dado el carácter hereditario de la patología se debe realizar estudio de despistaje en el resto de familiares directos.
Comentario:
Correcta: 3.
Tenemos un miocardio más grueso de lo debido, con predominio en el septo, y que además está tan grueso que llega a obstruir la salida del VI, produciendo una estenosis “funcional” con gradiente de presiones. Nuestro objetivo será, en primer lugar, “relajar” el miocardio: para ello nos conviene un betabloqueante, mientras que la digoxina, como buen inotropo positivo, aumenta el gradiente y está contraindicada. El deporte no es muy recomendable, dado el riesgo aumentado de muerte súbita que tiene esta patología. Y si tenemos un septo gordo, que protruye en la cavidad del VI, no nos conviene hacer una depleción de volumen, pues estaríamos también aumentando el gradiente. En cuanto a la 5, es cierta: es conveniente realizar una exploración cuidadosa y un ECG en los familiares de pacientes con hipertrófica.
fuente
http://wikisanidad.wikispaces.com/Cardiologia+2013